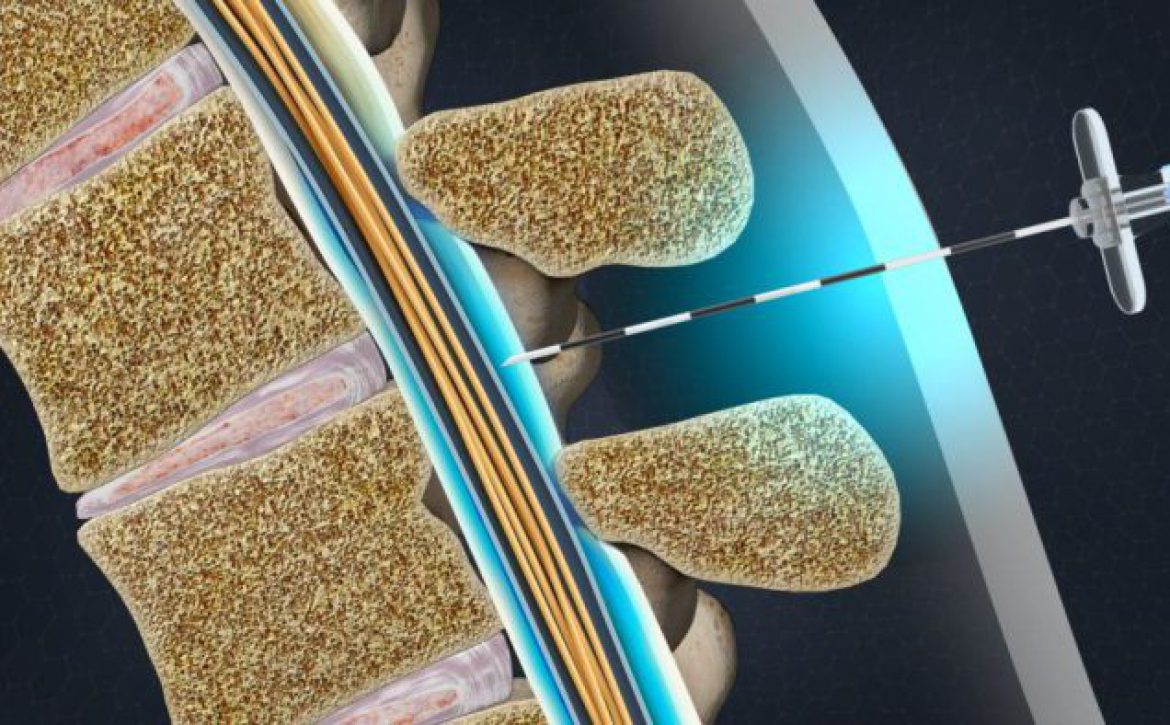
تعویض دیسک کمر با عمل جراحی
تعویض دیسک کمر توسط عمل جراحی امکان پذیر است. در عمل دیسک کمر، قسمت داخلی، خارجی و صفحات انتهایی دیسک همه با یک ایمپلنت جراحی تعویض میشوند.
موفقیت در تعویض کامل دیسک به شدت به انتخاب بیمار بستگی دارد. تعویض دیسک مصنوعی برای بیماری دژنراتیو دیسک توصیه می شود. این مشکل از طریق ام آر آی تایید میشود.
تعویض دیسک مصنوعی کمر تنها در صورتی توصیه می شود که درمان های غیر جراحی حداقل پس از 6 ماه بی اثر باشند. اگر بیمار دارای اسپوندیلولیستزی قابل توجه (لغزش یک مهره بر روی مهره دیگر) یا تنگی ستون فقرات کمری استخوانی (تنگی کانال نخاعی) باشد، معمولاً این روش توصیه نمی شود.
روش تعویض توسط عمل دیسک کمر
اکثر جراحی های تعویض کامل دیسک در مراحل زیر انجام میشود:
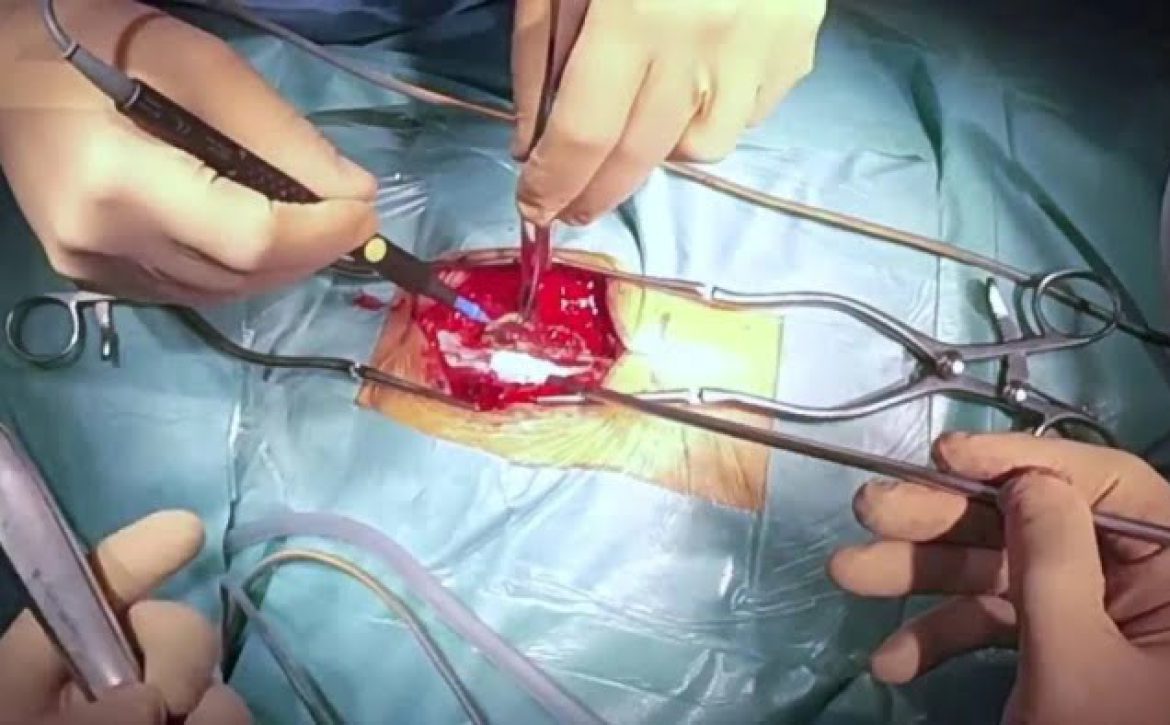
- دراز کشیدن به پشت و تحت بیهوشی عمومی. ستون فقرات از طریق یک برش کوچک در شکم (معمولاً به طول 5 تا 8 سانتیمتر) قابل دسترسی است. ماهیچهها، اندامها و یا رگهای خونی ممکن است برای دسترسی به ستون فقرات به طرفین حرکت داده شوند. در این روش عمل جراحی معمولاً عضلات بریده نمیشوند.
- دیسک طبیعی از فضای دیسک کمر خارج میشود. این دیسک قسمتی از صفحات انتهایی غضروفی، حلقوی و هسته است.
- یک سری دستگاه برای اندازهگیری و ارزیابی اندازه بدنههای مهرهها و انحنای ستون فقرات در سگمنت استفاده میشود. اندازه گیریها برای اطمینان از اندازه و نصب مناسب دستگاه انجام میشود.
- در صورتی که ارتفاع دیسک کمر از بین رفته باشد، با استفاده از ابزارهایی اصلاح میشود.
- برای برخی از دستگاهها، برش در سطح هر مهره رو به فضای دیسک کمر ایجاد میشود. این کارها به دستگاه اجازه میدهند تا در حین عمل جراحی روی بدنه مهره ثابت شود.
- در طول عمل از فلوروسکوپی آنلاین (اشعه ایکس) برای اطمینان از قرارگیری مناسب دستگاه استفاده میشود.
- بافتها و رگهای خونی بخیه میشوند. این بافتها به حالت طبیعی خود بر میگردند.
دیسکهای مصنوعی برای اتصال به مهرهها و قرار گرفتن در فضای دیسک طراحی شدهاند و هر نوع دیسک به مراحل خاص و مجموعهای از ابزارهای منحصر به فرد برای کاشت نیاز دارد. به همین دلیل، جراحان ستون فقرات آموزش های خاصی را برای هر ایمپلنت متفاوت میگذرانند.
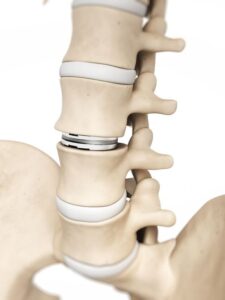
دیسک مصنوعی
انواع دیسک مصنوعی
به گفته پزشکان ستون فقرات کلینیک درد مهرگان، ابزارهای های تعویض کامل دیسک کمر، به اینگونه هستند. در حال حاضر دو مدل دیسک مصنوعی در بازار پزشکی موجود است. این دو در طراحی کمی متفاوت هستند. یک دیسک مصنوعی معمولی شامل:
- دو صفحه انتهایی که به بدنه مهره ها متصل میشوند. صفحات انتهایی دیسک مصنوعی، از یک آلیاژ فلزی متراکم ساخته شدهاند. این صفحات انتهایی شامل دندانههایی روی صفحات انتهایی هستند که به بدنه مهرهها متصل میشوند. صفحات انتهایی فلزی ممکن است با یک لایه متخلخل از فلز متفاوتی پوشانده شوند. این لایه استخوان را از بدنه مهره جدا میکند تا روی صفحه انتهایی رشد کند و ثبات بیشتری را فراهم کند.
- یک مفصل مرکزی که امکان حرکت در بخش ستون فقرات را فراهم می کند. مرکز یک دیسک مصنوعی معمولاً از پلاستیک عمل جراحی ساخته شده است. این قسمت با صفحات انتهایی مفصل میشود. همچنین امکان خم شدن و چرخش در بخش ستون فقرات را فراهم می کند. بسیاری از مدلها از یک مفصل گوی و سوکت تشکیل شدهاند که در آن یک قطعه گرد روی یک صفحه انتهایی در قسمت مقعر روی صفحه انتهایی دیگر قرار میگیرد. مدلهای دیگری که در حال حاضر در حال ساخت هستند شامل یک هسته دیسک مصنوعی است که می تواند بالشتک و حرکت طبیعیتری ارائه دهد.
دستگاهها در محل کاشت متفاوت هستند. برای مثال، برخی از دیسکها ممکن است فقط برای کاشت در بخشهای L4-L5 یا L5-S1 مورد تایید قرار گیرند، و سایر طرحهای ایمپلنت دیسک کمر را میتوان در هر جایی بین L3 و S1 کاشت کرد. دستگاههای کمری فعلی فقط برای استفاده در یک بخش ستون فقرات توسط FDA تایید شدهاند.
چه کسی کاندید تعویض دیسک کمر است؟
برای تعیین اینکه آیا شما کاندید مناسبی برای تعویض دیسک هستید، نیاز به تشخیص است.
ام آر آی (MRI).
دیسکوگرافی
سی تی اسکن (CT).
اشعه ایکس
اطلاعات حاصل از این آزمایشات همچنین به جراح شما کمک می کند تا منبع کمردرد شما را تعیین کند.
تعویض دیسک مصنوعی برای همه بیماران مبتلا به کمردرد مناسب نیست. به طور کلی، نامزدهای خوب برای تعویض دیسک دارای ویژگی های زیر هستند:
کمردرد ناشی از یک یا دو دیسک بین مهره ای مشکل دار (آرتریت) در ستون فقرات کمری
هیچ بیماری مفصل فاست یا فشردگی استخوانی روی اعصاب نخاعی وجود ندارد
اندازه بدنی که بیش از حد اضافه وزن نداشته باشد
بدون جراحی بزرگ قبلی در ستون فقرات کمری
عدم تغییر شکل ستون فقرات (اسکولیوز)
بدون پوکی استخوان (استخوان ضعیف)
دکتر مجید نجفی، مدیر کلینیک درد مهرگان