طبفیزیکی و توانبخشی (PM&R)
طبفیزیکی و توانبخشی (PM&R)، همچنین به عنوان فیزیوتراپ شناخته میشود، یک تخصص پزشکی است که به دنبال ترویج بهبودی و توانبخشی بیمارانی است که دچار آسیب یا ناتوانی شدهاند. فیزیوتراپها بیماران را به دنبال سکته مغزی یا آسیب مغزی یا نخاعی درمان میکنند. آنها همچنین درد حاد یا مزمن و صدمات اسکلتی عضلانی ناشی از زمین خوردن، ورزش و محل کار را تشخیص و درمان میکنند. بسیاری در درمان کمر و گردن درد تخصص دارند.
PM&R چیست؟
متخصصین طبفیزیکی و توانبخشی به درمان کل فرد میپردازند. آنها نیازهای جسمی، عاطفی و اجتماعی بیمار را در طول توانبخشی برطرف میکنند. متخصصان طبفیزیکی و توانبخشی یک تیم توانبخشی را هدایت میکنند که ممکن است شامل فیزیوتراپیست یا کاردرمانگر، آسیب شناس گفتار زبان، مددکار اجتماعی و مربیان ورزشی باشد.
پزشکان PM&R در کلینیکها، بیمارستانها و مراکز توانبخشی کار می کنند.
چگونه طبفیزیکی و توانبخشی میتواند به من کمک کند؟
پزشکان PM&R میتوانند به بیماران مبتلا به بیماری مزمن، درد یا ناتوانی کمک کنند تا به سمت عملکرد مطلوب پیشرفت کنند. توانبخشی شامل استفاده از عوامل فیزیکی و تمرینات درمانی برای کمک به بیماران است:
- کاهش درد
- بهبود کیفیت زندگی
- بهبودی از نقص موقت یا شدید
- نحوه استفاده از وسایل کمکی، مانند بریس، ویلچر، و واکر را بیاموزید.
طبفیزیکی و توانبخشی
مدیریت پزشکی
پزشکان طبفیزیکی و توانبخشی برای درمان و کنترل درد حاد یا مزمن با داروها و رویکردهای کل نگر که شامل تمرکز حواس، یوگا، پیلاتس، سوزن خشک و رژیم های غذایی ضد التهابی هستند، آموزش دیده اند.
درد حاد ارتباط مستقیمی با آسیب بافتی دارد و منشأ آشکاری دارد. درد مزمن، که منشا آن را می توان به سختی مشخص کرد، پایدار است و میتواند ماه ها ادامه داشته باشد. در برخی موارد مغز حتی پس از بهبودی آسیب به دریافت سیگنالهای درد ادامه میدهد. درد مزمن نیز اغلب در شرایط مداوم مانند آرتریت یا سرطان وجود دارد.
- خودمراقبتی: بیماران میتوانند با استفاده از وضعیت صحیح، با قرار دادن ستون فقرات خود در یک راستا، و با انجام فیزیوتراپی یا یک برنامه ورزشی منظم از کمر خود محافظت کنند. وقتی درد دارید، باید شیوه برخوردتان با فعالیتهای روزانه را تغییر دهید. ممکن است لازم باشد فضای کاری و عادات روزانه ایستادن، نشستن و خواب خود را اصلاح کنید. همچنین ممکن است لازم باشد روشهای مناسب برای بلند کردن و خم شدن را بیاموزید.
- الکترومیوگرام (EMG) و مطالعات هدایت عصبی: این آزمایشها فعالیت الکتریکی عضلات و اعصاب بدن، معمولاً به بازو یا پا را اندازهگیری میکنند. این آزمایشها میتوانند به شناسایی یک وضعیت عصبی یا عضلانی مانند سندرم تونل کارپال، عصب نخاعی تحت فشار، نوروپاتی محیطی، میوزیت یا ALS کمک کنند. وجود یا عدم وجود آسیب میتواند در تعیین درمان بیشتر مفید باشد.
- بریس ها: پوشیدن بریس پشت یا گردن ممکن است در زمانی که عضلات در حال تقویت شدن پس از جراحی یا آسیب هستند توصیه شود. بریس می تواند اسپاسم و درد عضلانی را کاهش دهد و همچنین به بیحرکت کردن ستون فقرات در طول فرآیند بهبودی کمک کند.
مطالعه کنید: فیزیوتراپی (PT)
تزریق و روش طبفیزیکی و توانبخشی
پزشکان طبفیزیکی و توانبخشی انواع آزمایشها و درمانهای کم تهاجمی را برای کمک به بهبودی بیماران از شرایط دردناک انجام میدهند. این روشها شامل:
تزریق استروئید اپیدورال (ESI):
درمان شامل تزریق کورتیکواستروئید و داروهای بی حس کننده به طور مستقیم در فضای اطراف اعصاب نخاعی است. اشعه ایکس برای کمک به هدایت سوزن به محل صحیح استفاده میشود. تسکین درد ممکن است یک هفته تا یک سال طول بکشد. هدف این است که شما را قادر به کار کردن، از سرگیری فعالیتهای روزانه و انجام فیزیوتراپی کنید.
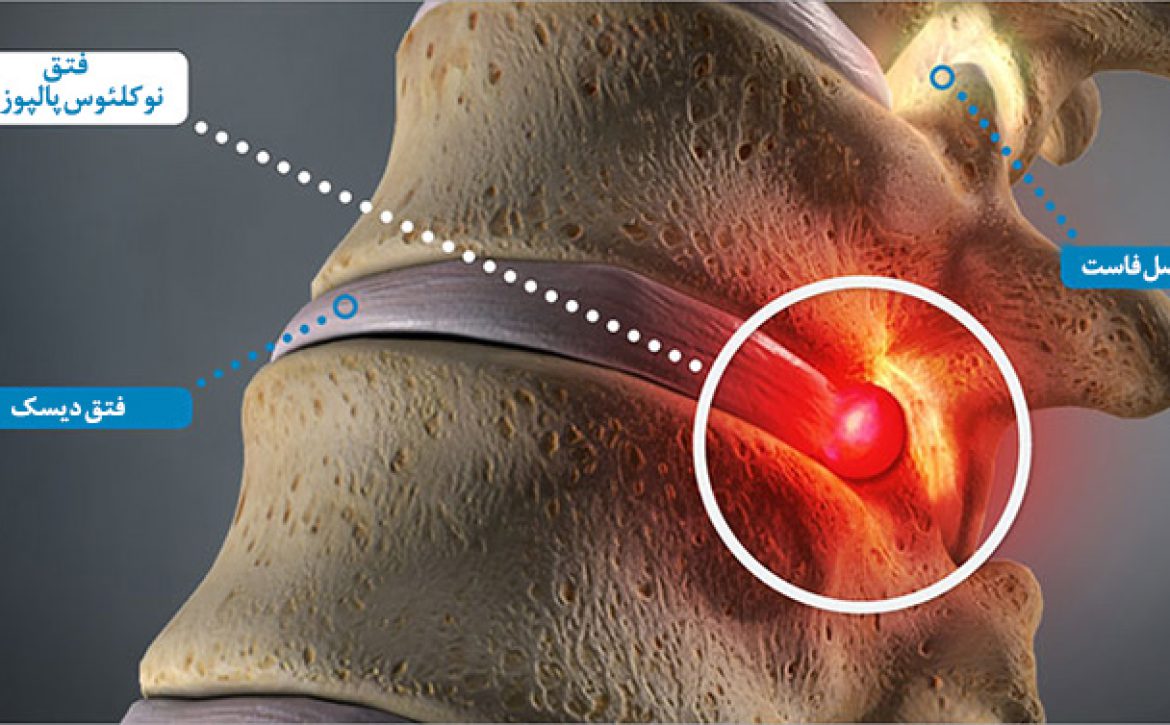
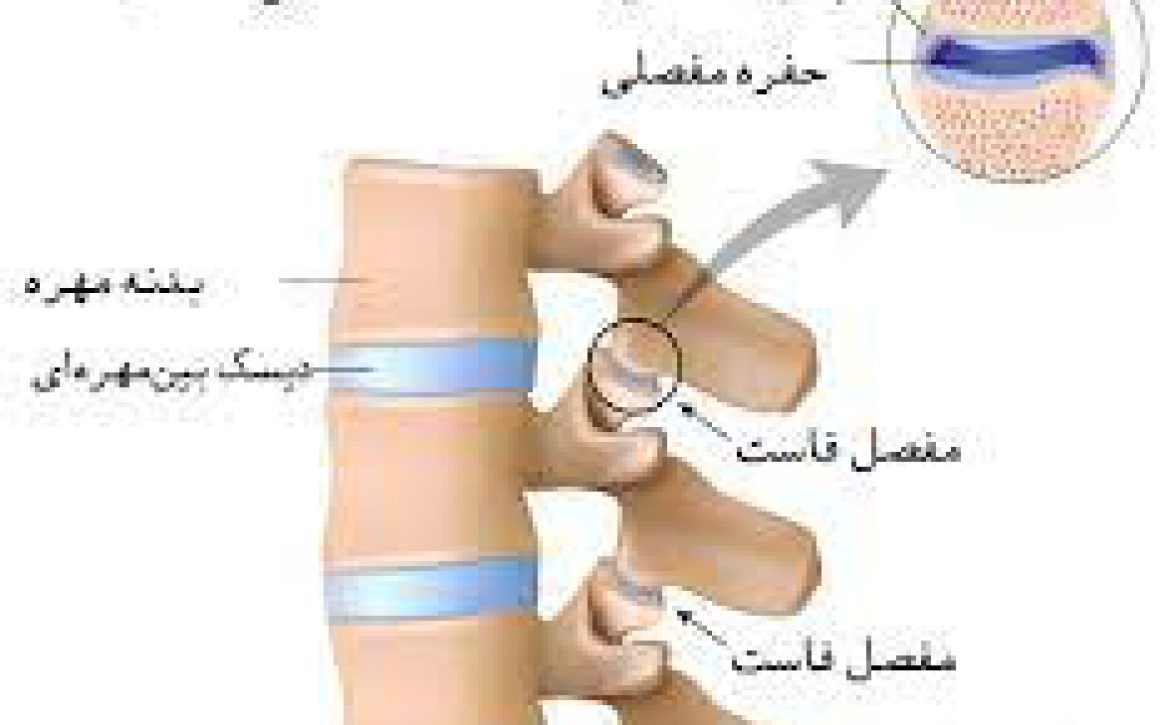
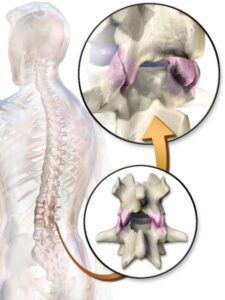
تزریق مفصل فاست:
این درمان شامل تزریق یک کورتیکواستروئید و داروهای بیحس کننده به مفصل فاست دردناک در پشت یا گردن است. تزریق می تواند التهاب و درد را تسکین دهد. همچنین می تواند به عنوان یک آزمایش تشخیصی برای تعیین اینکه کدام مفصل باعث درد می شود استفاده شود.
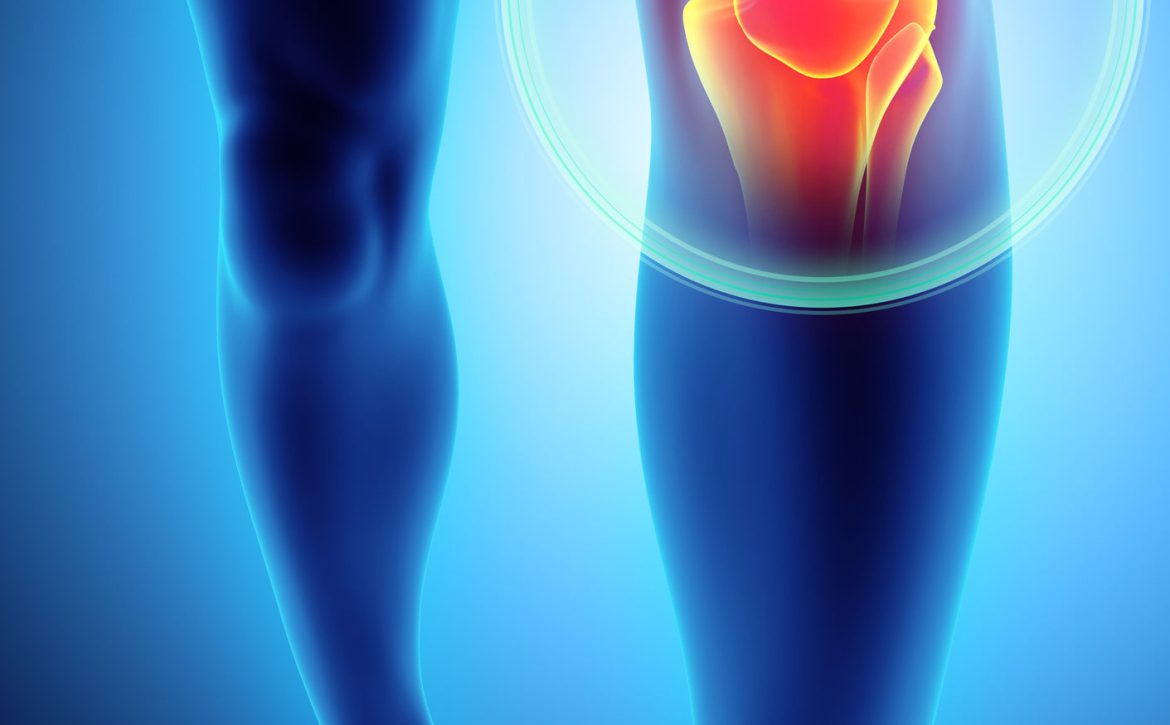
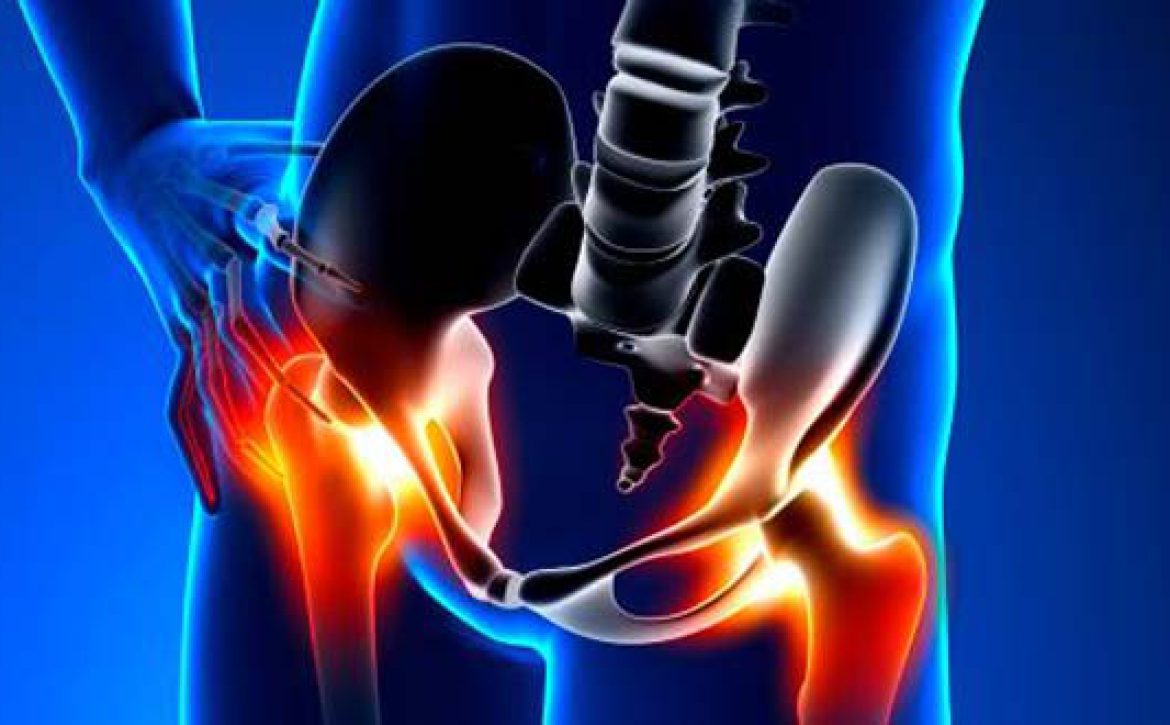
تزریقات مفصلی:
در طی این روش، داروهای کورتیکواستروئید و بی حس کننده به زانو، لگن، مچ پا، شانه، آرنج یا دست تزریق میشود. این تزریق احتمالاً باعث کاهش موقت درد میشود که میتواند شما را قادر به کار، از سرگیری فعالیتهای روزانه و انجام فیزیوتراپی کند.
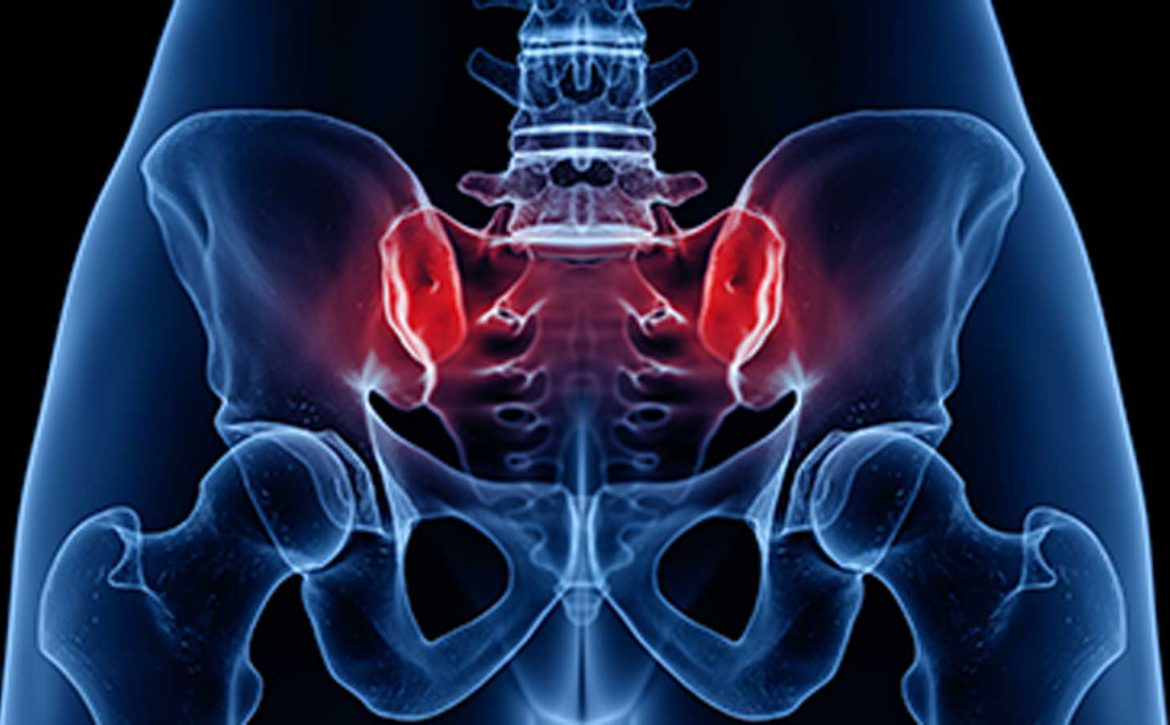
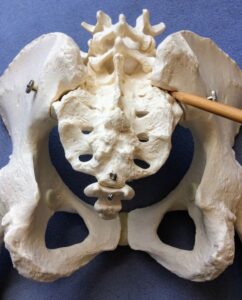
تزریق مفصل ساکروایلیاک (SI):
در طی این روش پزشک یک داروی کورتیکواستروئید و بیحس کننده را به مفصل بزرگ در ناحیه کمر و باسن تزریق میکند. این تزریق درد را تسکین میدهد و به تشخیص اینکه آیا مفصل SI باعث درد شما میشود یا اینکه درد از محل دیگری منشأ می گیرد کمک میکند.
تزریق بلوک عصبی:
این روش برای تعیین اینکه آیا درد شما از یک عصب یا مفصل است استفاده میشود. تزریق ماده بیحسی روی گیرنده درد یا نزدیک آن انجام میشود. طی چند ساعت آینده، بیماران تسکین درد خود را حس میکنند. اگر بلوک موفقیت آمیز باشد، ممکن است ابلیشن با فرکانس رادیویی توصیه شود.
فرسایش با فرکانس رادیویی (ریزوتومی):
اگر بلوک عصبی موفقی داشته باشید، این روش ممکن است توصیه شود. پزشک یک جریان فرکانس رادیویی را برای سوزاندن اعصاب حسی اطراف مفصل دردناک اعمال میکند و از رسیدن سیگنال های درد به مغز جلوگیری میکند. مزایای مورد انتظار فرسایش با فرکانس رادیویی شامل تسکین درد است که ممکن است از 6 ماه تا بیش از 2 سال، به شما امکان میدهد راحت کار کنید و در فعالیتهای روزانه شرکت کنید.
آزمایش محرک طناب نخاعی:
این آزمایش شامل قرار دادن موقت الکترودهایی است که پالسهای الکتریکی را به نخاع میرساند. الکترودها به دستگاه کوچکی که شبیه ضربان ساز است وصل میشوند. اگر پالسهای الکتریکی با موفقیت سیگنالهای درد را نادیده بگیرند و در نتیجه درد را کاهش دهند، آزمایش موفقیت آمیز تلقی میشود. سپس الکترودها و دستگاه محرک را میتوان با جراحی کاشت.
طبفیزیکی و توانبخشی
تماشا کنید: رضایت بیماران پس از تزریق داخل مفصلی
پزشکان روانپزشکی درمان را بر اساس ارزیابی کامل تاریخچه پزشکی بیمار یا گزارشهای عصبی، اشعه ایکس و آزمایشهای آزمایشگاهی برنامه ریزی میکنند. آنها میتوانند از الکترومیوگرافی (EMG) و آزمایشهای هدایت عصبی برای ارزیابی عملکرد عصب و عضله استفاده کنند. درمان طبفیزیکی و توانبخشی ممکن است شامل هر ترکیبی از موارد زیر باشد: دارو، فیزیوتراپی، کاردرمانی، ماساژ، ورزش، تزریق ستون فقرات و موارد دیگر.
در هماهنگی با تیم طبفیزیکی و توانبخشی، هدف بهبود عملکرد در فعالیتهای روزانه است. پیشرفت شما به دقت پیگیری میشود تا زمانی که علائم شما برطرف شود یا تثبیت شود. در برخی موارد، علائم پیشرفت میکنند، که نشان میدهد ممکن است جراحی مورد نیاز باشد. در این صورت، پزشک طبفیزیکی و توانبخشی شما میتواند شما را برای ارزیابی بیشتر به یک جراح ارجاع دهد.https://youtu.be/vXRr_c28JfE?si=kqTSlTVTnPV30nPz